Zeki Kılıçaslan: “Sağlık Politikaları ve Türkiye’de Sağlıkta Dönüşüm”
Platform olarak devam ettirdiğimiz perşembe söyleşileri kapsamında, geçtiğimiz günlerde Prof. Dr. Zeki Kılıçaslan’ı ağırladık. “Hastane Kuyruklarından Evde Sağlık Hizmetlerine: Ak Parti Yıllarında Türkiye’de Sağlık Sisteminin Dönüşümü – Destansı Başarı mı, Bildiğimiz Piyasalaşma mı?” başlıklı söyleşimizde sağlık politikalarının dünü, bu günü ve geleceği hakkında bir çok görüş dile getirildi. Söyleşi de konuşulanlar ve Zeki hocanın sunumundan derlediğimiz söyleşi dökümünü önemine binaen ilginize sunuyoruz.
Tıp camiasının prestijli dergilerinden Lancet’in son sayısında ülkelerin sağlık alanındaki genel durumları çeşitli açılardan değerlendiriliyor. Tüberküloz, bulaşıcı hastalıklar, bulaşıcı olmayan hastalıklar, ölüm oranları vs. değişkenler üzerinden yapılan bir değerlendirme. Sonuçta 170 ülke içinden Türkiye 103. sırada yer alıyor. Bu değerlendirme dar anlamda sağlık sektörüne, örneğin sektördeki sağlık teknolojilerine odaklanmıyor. Sağlığı sosyo-ekonomik faktörlerin bağlamında değerlendiriyor. Tahmin edileceği gibi Kuzey Avrupa ülkeleri ilk sıralarda yer alıyor. İzlanda birinci sıradayken onu Singapur, İsveç, Andorra, İngiltere, Finlandiya, İspanya, Hollanda, Kanada ve Avustralya izliyor. Listenin son sıralarında Somali, Güney Sudan, Nijer, Çad, Kongo, Burundi, Mali, Afganistan yer alıyor. Süper Güç ABD ise görece kötü bir notla 28. sırada yer almış.
Genel olarak bakarsak sağlıkta büyük bir eşitsizlik var. ABD dünya nüfusunun %5’ini oluşturmasına rağmen tüm dünyadaki sağlık harcamalarının %40’ını yapıyor. Tüm dünya nüfusunun yoksul olan %84’ü hastalık yükünün %93’ünü çekiyor ama sağlık harcamalarının ancak %11’ini alabiliyor. Zengin olmayan hastalar yeteri kadar sağlık harcaması yapamıyor. Halbuki sağlık bir insan hakkıdır. Sosyal eşitlik ve adalet çerçevesinde yürütülmesi gerekir. Sağlığın gelişmesi sadece sağlık sektörünün gelişmesiyle ilgili değil, diğer sosyal ve ekonomik sektörlerin de birlikte gelişmesi ile mümkündür.
Birleşmiş Milletlerin 191 ülkenin katılımıyla tespit etmiş olduğu milenyum gelişme hedefleri var(Millennium Development Goals). 8 temel hedef var ve bunların 3’ü sağlıkla ilgili. İkinci halkada ise toplam 18 hedef var bunların da 8’i doğrudan sağlıkla ilişkili. Burada bir kez daha toplumsal ilerlemenin göstergesi olarak sağlığın ne kadar öne çıktığını görüyoruz.
Milenyum Gelişme Hedefleri (Millennium Development Goals)
- Aşırı yoksulluk ve açlığı yok etmek
- Evrensel ilköğretimi sağlamak
- Cinsiyet eşitliğini sağlamak
- Çocuk ölümlerini azaltmak
- Anne sağlığını düzeltmek
- HIV/AIDS, Sıtma ve Tüberkülozla savaşmak
- Çevresel sürdürülebilirliği sağlamak
- Gelişme için uluslararası işbirliğini sağlamak
I. EPİDEMİYOLOJİK GEÇİŞ: SAĞLIK SORUNLARINDAKİ DÖNÜŞÜM
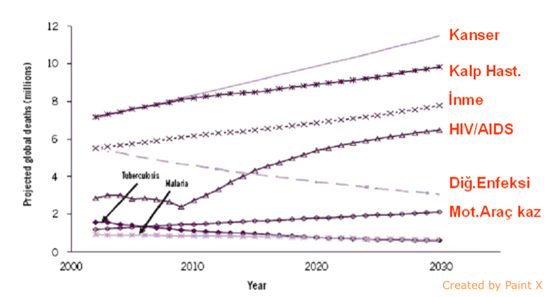
Dünya ölçeğinde baktığımızda sağlık alanında baş etmemiz gereken sorunların en başında artık bulaşıcı hastalıklar değil kanser, kalp hastalıkları, inme gibi kronik hastalıklar geliyor. Enfeksiyon hastalıkları arasında yükseliş trendinde olan sadece AİDS ki o da görece azalmaya başladı. Tıp dediğimiz şey sosyal, ekonomik, politik bir şeydir. Kronik hastalıklar büyük ölçüde yaşam tarzından kaynaklanan hastalıklardır. Günümüzde üç büyük ölüm nedeni sigara, kötü beslenme (açlık veya yoksulluk, şişmanlık) ve hareketsiz yaşamaktır. Bunlar için ne sağlık sektörüne ne de doktorlara ihtiyaç var.
Grafik 1. Gelecekte sağlık: 2030 yılına doğru ölüm nedenleri
Maliyet artışı ve toplumun sağlık taleplerinin artması sağlık alanındaki temel sorunlardan biridir. En son teknolojilere ve yöntemlere bir an önce ulaşma isteği günümüzde çok yaygın. Hele de bu son yöntemler biraz pompalanırsa bu istek iyice artıyor. Gazete haberlerinde “şöyle bir araştırma yapıldı,” “şuna çözüm bulunacak” gibi haberlerde duydukları şeylere insanlar hemen ulaşmak istiyor. Halbuki bu tarz araştırmaların uygulamaya dönüşmesi için uzun sürelerin geçmesi gerekiyor. Türkiye’de bugün sağlığa çok yüksek bir talep var. Bu talebin yüksek olması fiyatları ve sunumu etkiliyor. Ve beklentiler de çok üst düzeyde.Örneğin, adamın birinin 90 yaşındaki babası yoğun bakımda ölüyor, adam yoğum bakımı dağıtıyor, doktoru dövüyor. Halbuki mezarlık yerine hastaneye yazmak gerekir: “bütün canlılar ölümü tadacaktır.”
Tıbbi elit yani doktorlar, uzmanlar hala önemli bir güçtür. Halk sağlığının önündeki en büyük engel tarihsel olarak baktığımızda doktorların bir kısmı olabilir. Şu anki en ünlü sağlık sistemi olan İngiliz sağlık sistemi nasıl kuruldu? Maden işçileri doktor muayenelerine para vermek istemiyor. O zamanlar, 1900’lerin başlarında doktorlar özel muayenehanelerde çalışıyor. Bunun üzerine maden işçileri örgütleniyor. Diyorlar ki biz seni tuttuk sana maaş vereceğiz, bize çalışacaksın. İlk defa maaşlı doktor bu şekilde ortaya çıkıyor ve bu büyük bir kavga konusu oluyor. İlk sigorta sistemi de buradan ortaya çıkıyor. Halkın mücadelesi ile oluyor, yoksa doktorlar kendiliğinden “biz de ücretli olarak kamuda çalışalım” demiyorlar.
Genel olarak sadece gelişmiş ülkeler değil bizim gibi ülkelerde de bir epidemiyolojik geçiş söz konusu. Yani kötü koşullarda yaşamak, kirli beslenme, kirli su, barınma koşullarının kötülüğü gibi durumlar ve bunlara bağlı bulaşıcı hastalıklardan yavaş yavaş kurtuluyoruz ve daha çok yaşam tarzı ile ilişkili kronik hastalıklara geçiyoruz. Salgın hastalıklar az gelişmiş ülkelerde hala yüksek değerlerde. Gelişmekte olan ülkelerde hala problemler var. Zengin-yoksul, kent-kır eşitsizliği var. Bir yandan yaşlanan nüfus var. Bir yandan da bazı eski bulaşıcı hastalıklar devam ediyor. Türkiye bu geçiş aşamasında. Bazı bulaşıcı hastalıklar devam ederken diğer taraftan batının gelişmiş ülkelerinin sağlık sorunları olan sigara, alkol, obezite gibi yaşam tarzıyla ilgili problemler artıyor. Bazı ülkelerde demokratik olmayan ülkelerde sağlık hizmetlerine sadece üst sınıflar erişebiliyor. Dünyada ve bazı ülkelerdeki bulaşıcı hastalıkları karşılaştıralım. Bulaşıcı hastalıklar dünyada yüz binde 275 oranında iken Avrupa’da 62 olarak görüyoruz ama burada diğer bulaşıcı olmayan müzmin hastalıklar; kalp damar hastalıkları, tansiyon, KOAH gibi yaşam tarzından kaynaklanan hastalıklar arttı.
Tablo 1. Ölümler (100.000’de)
II.TÜRKİYE’DE SAĞLIK HİZMETLERİNİN GENEL DURUMU VE MEMNUNİYET
Türkiye’de hizmete ulaşmada olağanüstü bir artış var. Ancak bu aynı zamanda piyasalaşma ile kol kola ilerliyor. Muayene beş dakikaya düşüyor. Beş dakika muayene sonucu neler olabileceğini hepimiz biliyoruz. Diyelim ki hasta pulmoner emboli olabilir ve bu ölümcül bir hastalıktır. Fakat tüm tetkikler yapılmasına rağmen fizik muayene de dâhil bu hastalık yine de anlaşılmayabilir. Yeterince zaman ayrılmazsa, hastayla yeterince konuşulmazsa hastaya iyisin denir yollanır ve hastalık anlaşılamaz. Müdahale edilemediği için hasta ölür. En ideal muayene süresi ortalama 20 dakika olmalıdır.
Türkiye’de sağlık harcamaları görece düşük ancak sağlık hizmetlerinden memnuniyet görece yüksek. Aşağıdaki karşılaştırmalı tabloda görüldüğüüzere görece az para harcayarak yüksek bir memnuniyet yaratmışız.
Grafik 2. Sağlık hizmetlerinden memnuniyet

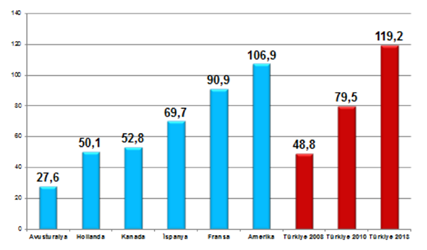
Ancak başka verilere baktığımızda Türkiye’deki tüketimin görece fazla olduğu görülüyor. Aşağıdaki grafikte gördüğümüz kişi başı MR görüntüleme bunlardan biri. Burada şu soru akla geliyor: Türkiye’de gerçekten sağlık harcamaları mı düşük yoksa tüketim yüksek olduğu halde devlete olan maliyeti mi düşük? Aslında tüketim gerçekten fazla, çoğu zaman gereksiz ve hatta zararlı olabiliyor.
Grafik 3. 1000 kişi başına ortalama yılda MR görüntüleme sayısı, 2013
Geçenlerde yine bugünkü gibi bir toplantıda sağlık politikalarını anlatıyorum. Yaşlıca bir hanımefendi söz alıp son yıllarda sağlık sisteminin çok kötüleştiğini söyledi. “Niye” diye sorduk.O da “Eskiden Çapa’ya, Üniversite hastanelerine sadece biz giderdik,şimdi bir sürü insan doldurdu buraları”dedi. Bu kısa diyalog bize eşitsizliklerin görece azaldığını gösteriyor.
Halk nezdinde değişen şeyler, ilacın ucuzlamış olması, muayenehane çilesinin bitmiş olması, “bıçak parası” ve türlü “bağış”ların ortadan kalkması, yeşil kartın ayaktan tedavileri de kapsamı altına alması, vs. Yani genel olarak halkın sağlık hizmetlerine erişimi görece kolaylaştı ve bu elbette olumlu bir gelişmedir. Ancak işin bir de piyasalaşma yönü var.
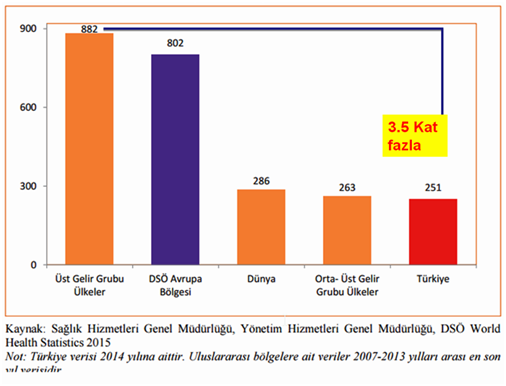
Örneğin Türkiye’de OECD ülkeleri ortalamasına göre kişi başına 1.6 kat daha az doktor düşüyor. Hemşire ve ebe sayımız ise 3.5 kat daha az. Ortalık “ülkemizde doktor sayısı az, dışarıdan doktor getirelim” gibi laflardan geçilmezken,niye kimse hemşire yok diye ağlamıyor? Bunun muhabbeti niye yok? Çünkü hemşire reçete yazamıyor, MR yazamıyor, yani para getirmiyor. Sağlık sistemimiz sağlık alanının kendine has özellikleri ve kuralları doğrultusunda idare edilmekten giderek piyasa kurallarının her alana hakim olduğunu bir işleyişe doğru evriliyor.
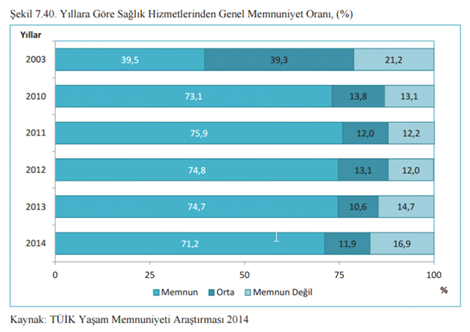
Ancak ne dersek diyelim Türkiye’de sağlık sektörüne yönelik memnuniyet arttı. Sonuç olarak halk gelinen noktadan memnun. Devlet batı ülkelerine göre görece az para harcıyor ve buna rağmen halkın memnuniyeti yüksek seviyede. Bu memnuniyetin farklı sebepleri olabilir. 1) Sağlık sistemi çok iyidir. 2) Geçmişte o kadar kötü şeyler görmüştür ki şimdi ulaştığı sağlık hizmeti ona çok iyi geliyordur, onun için memnundur. 3) Gerçekten de sağlık sistemindeki örgütler neo-liberal politikayı en iyi şekilde uyguluyor ve sağlığı en ucuza mal ediyorlardır. Toplam sağlık harcaması olarak da bakarsanız, kişi başı kamu harcaması olarak da bakarsanız hepsinde de düşük harcamalara karşın yüksek memnuniyet var
Grafik 4. Sağlık hizmetlerinden memnuniyet oranı, Türkiye (2003-14)
III. TÜRKİYE’DE SAĞLIK ÖLÇÜTLERİ VE DİĞER ÜLKELERLE KARŞILAŞTIRMASI
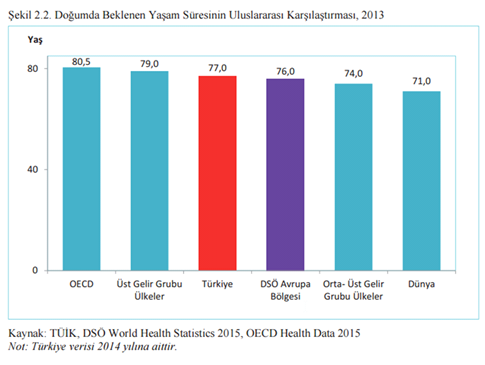
Doğumda beklenen yaşam süresi Türkiye’de dünyaya kıyasla iyi bir orandadır. Ancak bu sayıların ortalamaları gösterdiği unutulmamalı. Ortalamalar ülkelerin içlerindeki adaletsizliği örter. Ülkemiz için böyle veriler ne yazık ki yok ama ABD’den çarpıcı bir örnek vereyim. ABD’de yoksul siyah erkekler, zengin beyazlardan ortalama 20 yıl daha az yaşar. Bu çok büyük bir rakam ve ülke içi adaletsizliklerin olası boyutlarına dair çok çarpıcı bir resim.
Grafik 5. Doğumda beklenen yaşam süresi
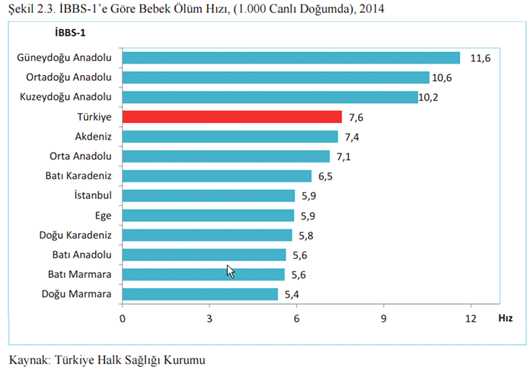
Bebek ölüm hızı eskiden beri en klasik sağlık ölçütlerindendir. Bebek ölümlerini engellersiniz ortalama yaşam beklentisi çok artar. Türkiye bebek ölüm hızını azaltmak için oldukça sıkı çalışıyor. Dünya genelinde iyi olmamıza rağmen üst gelir grubuna göre daha aşağıdayız. Türkiye’de 1000 canlı doğumda 7.6 kişi ölürken üst gelir grubuna sahip ülkelerde 5.3 kişi ölüyor. Dünya genelinde ise bu oran binde 33.6 olarak ölçülmüş. Bölgelere baktığımız zaman oranlardaki değişiklikler durumun ekonomik ve sosyal olanla ne kadar da ilişkili olduğunu gösterir. Türkiye’de bazı bölgeler dünyadaki üst gelir grubu ülkelerle benzer oranlara sahip. Bu da sağlıkta sosyal koşullar ve yasam koşulları gibi diğer koşulların ne kadar etkili olduğunu gösterir.
Grafik 6. Bölgelere göre bebek ölüm hızı
Aslında günümüzde sağlık alanındaki en önemli konuların başında eşitsizlikler meselesi geliyor. Dünya genelinde yapılan çalışmalara bakılırsa üst gelir grubunda bebek ölümlerinin çok az olduğunu görüyoruz. Türkiye’de de yapılan araştırmalarda bebek ve 5 yaş altı çocukların ölümlerinin sınıflar arası değişimlerini gözleyebiliriz.
Anne ölüm oranı da bir diğer önemli ölçüttür. Bebek ölümlerine benzer bir şekilde anne ölümleri de Türkiye’de dünya geneline göre düşük bir düzeydedir.
Grafik 7. Anne ölüm oranı
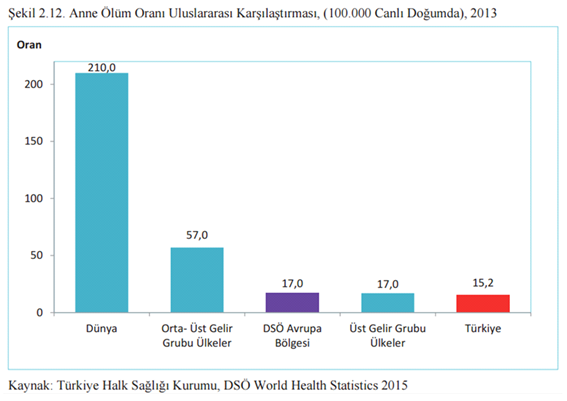
Ancak anne ölümlerinde de sınıfsal farklılıkları görüyoruz. Türkiye’de de gelir katsayısı düşük bölgelerde anne ölümleri daha fazla görülüyor.
Sağlık ve eşitsizlik meselesine ışık tutan çok ilginç bir çalışma var. Bu çalışmada kişilerin yedi yaşındaki boylarına göre yetişkinlik yıllarındaki işsizlik oranları karşılaştırılmış. Sonuçta yedi yaşındayken uzun boylu olan kişilerin yetişkinliklerinde işsizlik oranlarının düşük olduğunu görüyoruz. Hangi anneden doğdu? Nasıl bir ailede doğdu? Anne nasıl besleniyor? Ailenin sosyal koşulları gibi tüm bu parametreler çocuğun boyuna etki ediyor. Çocuğun sınıfsal konumu yukarıdaysa zaten boyu uzun olur ve kolay kolay işsiz kalmaz gibi bir sonuca varılmış. Bu elbette genel eğilim, yani istisnalar her zaman olur ama ortalama böyle çıkıyor.
Bulaşıcı hastalıklar açısından da ülkemizin durumuna bir bakalım. Sıtma son zamanlarda oldukça azaldı, özellikle çatışma bölgelerinde bazen tek tük vakalar olarak görülebiliyor. Bazen de yurtdışından vakalar geliyor. Tüberküloz benim uğraştığım alan. Şu anda yüz binde 17 seviyesindeyiz bu da eliminisyon eğiliminde olduğunu gösteriyor.
Tablo 2. Yıllara göre enfeksiyon hastalıklarının insidansı (100.000 Nüfusta), Türkiye
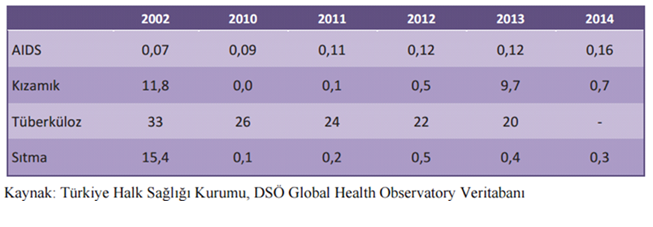
AIDS’te bir artış görülmekte. Tabii burada yerli ve yabancı uyruklu ayrımı yapılmıyor. Türkiye’de AIDS olan herkes bunun içinde. Özellikle Afrika, Avrasya göçmenlerinin İstanbul gibi büyük kentlerde yoğunlaşması yüzünden kıpırdanma var. Biz bunu tüberküloz hastaları için de izliyoruz. Tüberkülozun azalması ülkenin stratejik özelliğini gösteriyor. Çünkü tüberküloz halkın ekonomik refahının, devletin gelir seviyesinin, savaş olup olmadığının iyi bir göstergesi. Tüberkülozun olmaması refahın iyi olduğunu gösteriyor.Örneğin Rusya’da veremden ölüm çok yüksek. Hapishaneleri veremli hastalarla dolu. Aşağıda dünya ortalamasını, gelir gruplarını ve ülkemizdeki grubu görüyorsunuz.
Grafik 8. Tüberküloz sıklığı
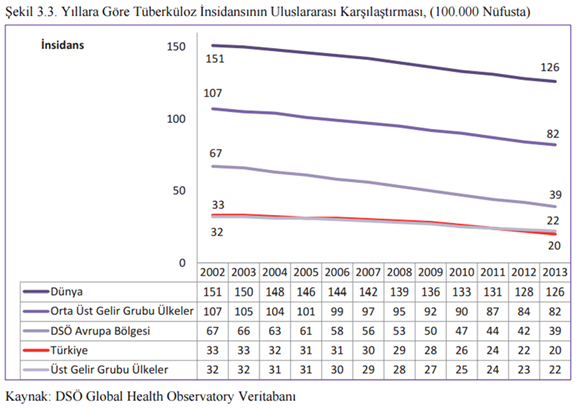
Yukarıdaki verilere göre Türkiye üst gelir grubuna yakın. Dünya Sağlık Örgütü Avrupa Bölgesi kapsamında Japonya, Moğolistan, Türkmenistan gibi ülkeler de var. Onun için biz Avrupa bölgesinden çok iyiyiz. Biz şuanda tüberkülozda Orta Avrupa düzeyindeyiz. Sorunlarımız hala olmakla birlikte azalma trendi devam ediyor. Bazı üst gelir grubu ülkelerde HIV gibi özel nedenlerden dolayı tüberküloz var. HIV bağışıklık sistemini çökerttiği için aslında tüberküloz olmayacak insanlar mikroba daha kolay yenilip hasta oluyorlar. Böyle olunca bazı üst gelir grubu ülkelerde tüberküloz eliminasyonu zorlaşıyor.
Son olarak kanser insidansları aslında yaşam tarzı olarak ne kadar batılılaştığımızın göstergesi. Kanser sıklığının Türkiye’de de giderek arttığını görüyoruz.
Tablo 3. Kanser insidansı (100.000’de), Türkiye
1970’lere kadar Ulusal Sağlık Politikaları vardı. 1970’te Dünya Sağlık Örgütü (DSÖ) Uluslararası Sağlık Politikalarını ortaya çıkardı. Çok kısa bir süre sonra bu olay tamamen değişti ve artık Global Sağlık Politikaları var. Bunları da DSÖ değil Dünya Bankası, Dünya Ticaret Örgütü belirliyor. Geçmişte bütün uluslar DSÖ’ye belli bir para veriyordu. Bu parayı önceliklerine göre kullan diyordu. Şu anda DSÖ bütçesinin büyük kısmı projelere ayrılıyor. Bill Gates para veriyor şunu yap diyor. ABD para veriyor teşhis yöntemi için kullan diyor. Birisi diyor şu ilacı test et vs… Yani DSÖ’nün bağımsız olarak kullandığı bütçesi çok kısıtlı. Dolayısı ile gerçek ihtiyaçlardan kopuk hale geliyor.
IV. SAĞLIKTA DÜZELTİLMESİ GEREKEN SORUNLAR
Kişi basına düşen hastane yatağı sayısı olarak Üst Gelir Grubu ve DSÖ Avrupa ülkelerinin yarısı kadar bir orandayız. Dünya geneliyle ortalama benzer orandayız. Türkiye’de OECD’ye göre kişi başına 1.6 kat daha az doktor düşüyor. Hemşire ve ebe sayısı ise yukarıda bahsettiğimiz gibi Üst Gelir Grubu ülkelere göre 3.5 kat daha az.
Grafik 9. 100.000 kişiye düşen hemşire ve ebe sayısı, 2013
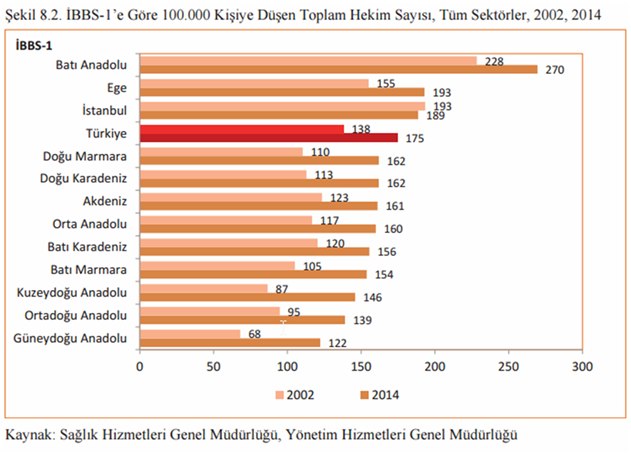
En önemli sorunlardan biri de Türkiye bölgelerinde hekim dağılımdaki eşitsizlik. Aşağıdaki tabloda bu eşitsizliği görebiliyoruz. 2014 yılında oranlarda artma olsa da bu farkın kapatılamadığını görüyoruz. Ülkenin doğusu ve batısı arasında yaklaşık iki kat fark var.
Grafik 10. Bölgelere göre kişi başına düşen hekim sayısı
Bir diğer sorun da özel hastanelerin kâr elde etmek adına gereksiz tetkik ve cerrahi işlemlere başvurması. 2009’da Hürriyet Gazetesi’nde yapılan bir habere göre özel hastaneleri yakın izlemeye alan Sosyal Güvenlik Kurumu il ve ilçelerden gelen tetkik ve ameliyat sayısı ile şaşkına döndü. 4 milyarı aşan tedavi giderlerinin detaylarını inceleyen kurum, özel hastanelerin kâr elde edebilmek için sağlıklı hastalara bile anjiyo ve by-pass yaptıklarını tespit etti. SGK’dan bir yetkili şöyle demiş: “Bir ilçemizde geçmişte sadece devlet hastanesi varken 20 by-pass ameliyatı yapılıyorken, özel hastane açılması sonrası sayı 150’ye fırlamış. Her önüne gelen önce anjiyoya sonra by-pass’a alınmış. Yapılan by-passların yüzde 25’inin gereksiz olduğu anlaşılmış. Oysa anjiyo ölüm riski olan bir tetkiktir ve ameliyattan önceki son tetkiktir. Demek ki hastaneler para kazanmak için kendi hastalarını üretiyor.”
Sezaryenler de özel hastanelerde çok yüksek oranda. Yine 2009 yılında yapılan bir habere göre İstanbul İl Sağlık Müdürü’nün açıklamasına göre “Sayıları hızla artan özel hastaneler, doğumların büyük bir bölümünü sezaryenle yaptırarak devletten daha fazla para alıyor. Bazı özel hastanelerde sezaryenle doğum oranı yüzde 100.” Tabloya baktığımızda Türkiye’de oranların olması gerekenin çok üstünde olarak arttığını görüyoruz.
Grafik 11. Sezaryenle doğum oranı (%), 2010
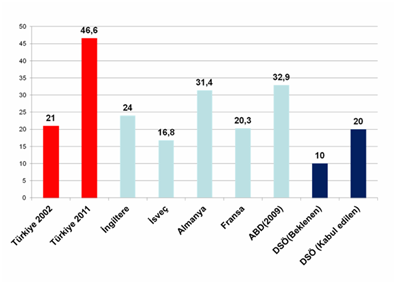
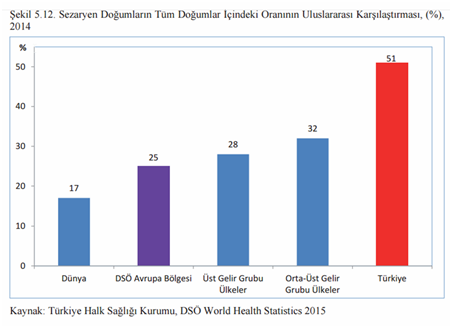
Bu tabloda da 2015 yılına ait vahim sonucu görebiliyoruz. Sezaryenin özel hastaneler ve hekimler tarafından daha fazla kâr elde edebilmek amaçlı arttırıldığını görüyoruz. Hem hastalık sınırlarını genişletiyorlar hem de gereksiz yere cerrahiye talebi arttırıyorlar.
Grafik 12. Sezaryenle doğum oranı, 2015
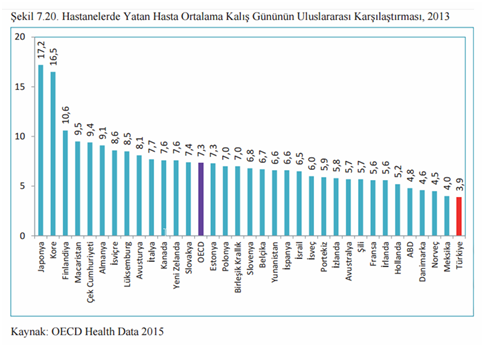
Hastanede yatan hastada istatistiklere bakıldığında kişi başına düşen MR ve BT cihazı sayısı OECD’ye göre az oranlarda. Hastanede yatan hastaların ortalama kalış günü olarak ise aşağıdaki tabloya göre en düşük seviyedeyiz.
Grafik 13. Yatılı hastanın ortalama kalış günü
V. ARAFTA KALMIŞ BİR İMKAN OLARAK AİLE HEKİMLİĞİ
Bugün uzmanlığa dayalı bir sağlık sistemi var. Piyasalaşmış sağlık sistemine karşı insani bir direniş ortaya koyacaksak bunun birinci basamaktan başlaması gerekir. Aslında sağlıkla ilgili birçok problem birinci basamak sağlık hizmetleri ile çözülebilir. Hükümetin programında aile hekimliğine yönelik öngörü şu şekilde: insanlar önce aile hekimine gidecek,aile hekimi onu sevk ederse uzmana gidecek. İdeal program bu. Fakat kaç yıl geçmesine rağmen bir türlü bunu yapamıyoruz. Sizce neden yapamıyoruz? Diyorlar ki aile hekimi sayısı az yetmiyor vs. Sizce sebep bu mu? Bence şu an deseler ki “önce aile hekimine gideceksin, o seni sevk ederse hastaneye gideceksin” hükümet bile düşebilir. Yani ihtilaf çıkar. Öyle bir talep şişkinliği var ki insanlar hemen uzmana ulaşmak istiyor. Gereksiz MR talepleri vs. İnsanlarda öyle bir ruh hali oluşturulmuş ki en ufak şikayette bunlar talep ediliyor.
Aile hekimleri çoğunlukla ilaç yazdırmakta kullanılıyor. Zaten sevk onlara bağımlı değil. Kim bunu değiştirmeye çalışsa ortalık karışacak. Muhalefetin sağlık alanına yönelik hiç konuşmamasının sebeplerinden biri bu. Konuşan batacak. Peki, bunu nasıl yapabiliriz? Eğer aile hekimi sana uzmana git derse ben sana özel bir hat açıyorum. Hatta senin randevunu ben alıyorum. Ben kimim? Aile hekimliği birimi. Seni o uzmana gönderiyorum. Eğer kendin karar verirsen git sistemden randevu al. Bizim aile hekimini yani birinci basamağı onore edip sağlığın temeli haline getirmemiz lazım. Tamam, eğitimde problemlerimiz olduğu için birinci basamakta yetersizlikler olabilir ama bunu ilkeleştirmemiz lazım. 3-5 kişilik aile hekimliği birimleri var. Aile Sağlık Merkezi dediğimiz yerler. Mesela şunu yapabilirler; orada herkesi sırayla 6 ay dahiliye, cerrahi vs. bölümlere gönderip meslek içi eğitim kalitelerini geliştirebilirler. Şirketlere direnmek de ancak birinci basamağı güçlendirmekle olur. Hastane sistemine gittiğimiz sürece sermaye zaten daha fazla egemen olur.
Eski bir yasada şöyle bir şey var. Sağlık ocağının hizmet verdiği çevrenin temsilcileri sağlığın yönetimine katılabiliyorlardı. Ama “Biz kimseyi işimize karıştırmayız” düşüncesi sonucu bu hiçbir sağlık ocağında uygulanmadı. Hâlbuki toplumla etkileşme çok önemli. Büyük kasaba hastanelerinde kesinlikle vatandaşın sesi olmalı. Bu demokratikleşme açısından da önemlidir. Eskiden biz doktorlar genel olarak halka yukarıdan bakan bir tarzda iş görüyor, hizmet veriyorduk. Polikliniğe kimse inmek istemezdi, vatandaş ise sırada beklerdi. Şimdi ise tuhaf bir şekilde hükümet eliyle halkın kışkırtılan taleplerinin karşısında sürekli aşağılanan bir sağlıkçı pozisyonu var. İkisi de doğru değil. Biz eşit, demokratik bir kamu hizmeti veren işçileriz. Fakat şu an hakim söylem tarafından şiddete maruz bırakılıyoruz.
VI. PİYASALAŞMA VE SAYILARIN HAKİMİYETİNDE BİR SAĞLIK SİSTEMİ
Bugün sağlık alanındaki sorunlarımızın kaynağını piyasalaşmada görüyorum. Bugün Marmara Üniversitesi’nde tıp eğitimi çökmüş durumda. Çünkübu üniversitenin hastanesi kamu hastanesi haline geldi. Bütün asistanlar, uzmanlar, hocalar hasta bakıyorlar. Asistan eğitimi ikinci değil üçüncü plana kaymış durumda. Hastanelerde performans sistemi üzerinden maaşı katlamak için asistanların baktığı hastalar hangi hocaya yazılacak diye hocalar arasında çatışma çıkıyor. Sağlık hizmetinin sunumunda doktorları para ile teşvik etmeyi esas hale getirmek olayı tümüyle yarışmaya ve kelle başı para alma haline çevirebiliyor.
Sağlıkta piyasa sisteminin uygulanmasının imkansız oluşunun arkasında sağlık alanın kendine has bir takım özellikleri var. Birincisi piyasa mantığından bakıldığında alıcı olan hasta ile satıcı olan doktor arasında son derece eşitsiz bir bilgi var. Uç bir örnek verelim. Baş ağrısı ile doktora giden hastaya, doktor “kanser olabilirsin, MR çektirmemiz gerekiyor” derse o hasta “hayır, bu gereksiz” diyemez. İkincisi talep kestirilemez ve ertelenemezdir. İnsanlar çoğu zaman hasta oldukları zaman doktora giderler ve bu durum hastaların almaktan vazgeçme ya da başka bir doktora gitme esnekliğini son derece azaltır.Ve son olarak kronik sağlık sorunları yoksul insanlarda daha fazladır ki piyasa mantığı bu insanlardan para kazanamayacağı için yoksulların hastalıklarını tedavi etmeyi karsız bulur.
Bugün biz tamamen niceliğe dayalı bir performans ölçümü yapıyoruz. Aslında niteliğe dayanması lazım. Diyelim ben 100 ameliyat yaptım 50’si öldü. 100 lira kazanıyorum. 50 ameliyat yaptım 50’si de yaşıyor 50 lira kazanıyorum. Nasıl olur bu? Tamam, ben bu işi yaptım da hastaya faydası oldu mu? İşi yaptın bitti. Yaptığın her işten SGK paranı yazıyor. Nitelik ölçülmüyor. Diyelim ki ben hastayı sözde tedavi edip gönderiyorum, ama hasta üç gün sonra tekrar yatıyor. Bu şunu gösterir,tedavide başarısız olmuşsun. Gerçek zamanlı tedavi etmemişsin. Hastayı doğru taburcu etmemişsin. Veyahut hasta üç gün hastanede yatmış taburcu etmişsin, sonra hastanede üreyen bir mikropla tekrar gelmiş, hastane enfeksiyonuna yol açmışsın. Bunlara bakılmıyor. Nitelik ölçülmüyor. Tamamen nicel bir ölçüm var. Doğru performans değerlendirilmesi nitel şeylere dayandırılmalı. Yalnız bu çok kolay bir iş değil. Bunun bazı ölçümleri var: Hastanelerdeki ölüm oranı, yatak sayısı, hastane enfeksiyonu oranı vs. Bunlar yapılabilir. Ve performans paraları bunlara bağlanabilir. Performans sisteminin değiştirilmesi için niteliğin niceliğin önüne geçmesi ve önleyici sağlığa önem verilmesi gerekiyor. Erken teşhis de önemli fakat bunun için gereksiz ve aşırı test uygulamamak lazım. 40 yaşından önce her kadına mamografi mi yapalım yoksa kendi kendini elle muayene etmesini mi öğretelim? Sistem mamografiyi seçiyor,çünkü onun için de bir para döngüsü oluyor. Bir de maaşlarla performans paraları orantısız. Maaşların biraz daha arttırılması, performans paralarının azaltılması gerekiyor. Belli bir teşvik payının olması normal gibi gözüküyor,çünkü pratikte diğer türlüsü olmuyor.
Bir diğer mesele de özel hastaneler. Kamu kaynaklarınıözel hastaneleri geliştirmek için kullanmamak gerekiyor. Özel hastanelerin sayısı ve payı daha fazla artarsa özel hastane işletmelerinin SGK’ya yaptırım uygulama şansı artacak. Şu anda sağlık piyasasını SGK yönetiyor, ama eğer kamu hastaneleri azalırsa ve göreceli olarak özelin gücü artarsa özel hastanelerin SGK’ya istedikleri fiyatı dayatma şansı artacak. Şu anda SGK fiyatları gerçekten çok ucuz.Yani SGK özel sektörden görece ucuza hizmet alabiliyor. SGK, kamu hastaneleri yeterli olduğu sürece güçlü olabilir, çünkü gerekirse özel hastanelere rest çekebilir. “Eğer bu fiyatı kabul etmiyorsanız hizmeti sizden değil kamu hastanelerinden alırım” deme gücü olmalı SGK’nın. Biz doktorlar olarak SGK komiseri olmak zorundayız. SGK bizim geleceğimiz. Sağlıkta piyasa egemen mantık, sağlığın mantığına aykırıdır. İstismara çok açık bir alan. Örneğin şehir hastaneleri üzerinden gidelim: Şehir dışında hastane yapmak için ihale açılıyor. İhaleyi kazanana ‘bu kadar hasta gelecek merak etme’ deniyor, devlet garantisi veriliyor. Fahiş kiralar ödeniyor bunlara. SGK eskiden çok daha ucuza çok güzel hastaneler yapmıştı aslında. Ak partinin yaptığı kamu hastanelerini savunmamız gerekiyor. Sağlık harcamaların hepsinin % 30’u özel şu an. Bu oranın büyümemesi bizim önceliğimiz olmalı.
Ak Parti aslında bugünkü sağlık sistemini şöyle dönüştürdü: Sağlık sistemini rasyonalize ederken, sağlık çalışanlarını da disipline etti, muayenehane sistemini (doktorların aynı zamanda muayenehanelerinin olmasını) bitirerek profesyonellerin hegemonyasını ellerinden aldı ve teşviklerle birlikte kamudaki sağlık hizmeti üretimini işler hale getirdi. Ancak bunu piyasa mantığı içinde döndürüyor şu an. Zaten birçok alanı da özel sektöre açtı. Şimdi bu özelleşmeye çok müsait bir paket haline gelmiş durumda. Mesela şehir hastaneleri projeleri bunun bir adım da ilerisi. Şehir hastaneleri açıldığında bunları SGK nasıl karşılayacak belirsiz. İdeal sistemde sevk zincirleri vardır ama hükümet bunu uygulayamıyor. Başka kaynaklarıda sağlık alanına harcıyor,çünküçok politik bir alan. Ancak bu durum aslında halkın bir kazanımıdır. Bana sorarsanız halkın gücü hükümete sosyal demokrat bir politika uygulatıyor. Ulaşım ve sağlık sisteminin iyileştirilmesi gibi somut adımların oyların arttırılmasında çok önemli bir payı var.










